※0円で無料コンサルアリ!求人サイトも兼ねたホームページとは
最近はDXが推進され、薬局のホームページの重要性が増しています。例えば薬剤師の求人機能を持つことで、新卒・中途の薬剤師が採用できます。リクルートで長年採用広告に携わったプロが、無料でホームページをコンサルします。
☞ホームページの無料コンサルはこちら

糖尿病は、血液中に含まれるブドウ糖である血糖値が、慢性的に高くなる病気です。原因は、膵臓から出るホルモンのインスリンが十分に働かないことで発生します。
実は日本人の4人に1人は、糖尿病かその予備軍と言われています。それほど日本人にとって、糖尿病は身近な病気です。そして糖尿病の怖さは、本人の自覚症状がないまま進行することです。早食いは糖尿病のリスクが増大したり、また朝食のレシピを変えるだけで血糖値は改善できます。
そういった国民病に対して、「糖尿病薬物療法認定薬剤師」という資格があります。これは、一般社団法人日本くすりと糖尿病学会によって認定される専門資格です。糖尿病薬物治療に関する十分な知識や技能を有する薬剤師を養成することを、目的にしています。
本記事では、糖尿病に関する知られていない情報や対処法について解説します。
Contents
1. 糖尿病について

1-1. 糖尿病とは
1-1-1. 正常な場合のインスリンの働き
糖尿病とは、インスリンという膵臓から出るホルモンの作用不足で、血液中のブドウ糖(血糖)が増えてしまう病気です。インスリンは、普段は血糖値の上昇を抑える働きをしています。
正常な場合、食事をすると食べ物が消化されてブドウ糖が作られます。その後、ブドウ糖は主に腸管から吸収されて血液中に入ります。そのため、食後は血液中のブドウ糖が増加し、血糖値が上がります。
血糖値が上がると、それを感知して膵臓から「インスリン」というホルモンが分泌されます。そして、肝臓や筋肉ではブドウ糖は「グリコーゲン」と呼ばれるエネルギー源に変換されます。また脂肪組織では、このブドウ糖を脂肪として貯める機能が働きます。
1-1-2. 糖尿病の場合はインスリンが減る
糖尿病の場合、このインスリンの分泌量が減ったり、インスリンの働きが弱まったりします。そのため、体内の血糖値が高い状態が続きます。この状態が何年間も放置されると、全身の血管に障害が起こります。
例えば血管は体の末端まで栄養を運ぶ通路のような機能を持っていますが、血糖値が高い状態が何年も続くと、大きな負荷がかかり、血管が傷ついたり、詰まったりするのです。その結果、血管が硬くもろくなってしまいます。
そして、心臓病や失明、肝不全、足の切断のような糖尿病の慢性合併症につながる可能性があります。また極度に高い血糖の場合、昏睡のような糖尿病の急性合併症のリスクもあります。
1-1-3. 1型糖尿病と2型糖尿病の比較
| 順位 | 1型糖尿病 | 2型糖尿病 |
| 発症年齢 | 若手が多い | 中高年が多い |
| 症状 | 急速に症状があらわれる | 気がつかないうちに進行する |
| 体型 | やせ型の人が多い | 肥満の人が多い |
| 原因 | β細胞という細胞が壊れ、インスリンが膵臓から出なくなり、血糖値が高くなる | 生活習慣や遺伝的要素により、インスリンが出にくくなり、血糖値が高くなる |
| 治療 | インスリンの注射 | 食事改善、運動療法、インスリン他 |
1-2. 1型糖尿病
糖尿病には、大きく1型と2型があります。1型糖尿病では、インスリンを分泌する膵臓(すいぞう)のβ(ベータ)細胞が壊れます。その結果、インスリンを出す力が弱まったり、出なくなり、高血糖状態になる病気です。β細胞が壊される原因は、免疫反応が正しく働かず、自分の細胞を攻撃する「自己免疫」が関わっていると考えられています。
1型糖尿病には、その進行スピードの違いによって、以下の3種類があります。
1-2-1. 劇症1型糖尿病
急激に発症し、1週間程度でインスリン依存状態になるのが、この劇症1型糖尿病です。すぐにインスリン治療をする必要があり、放置すると糖尿病の急性合併症である糖尿病ケトアシドーシスになる可能性があります。たとえ回復しても、インスリン不足で血糖コントロールが困難になり、社会生活に支障をきたす重大な疾患です。
約70%の症例に、咽頭痛、発熱などの上気道炎、上腹部通痛や吐き気などの消化器症状などの感染症状があります。また急激な血糖上昇のため、口渇、多飲、多尿、全身倦怠感があります。
1-2-2. 急性発症1型糖尿病
1型糖尿病の中で、最も多いのがこの急性発症1型糖尿病です。糖尿病の症状があらわれてから、数か月でインスリン依存状態になります。発症後に一時的に回復される患者さんもいますが、その後インスリン治療が必要です。
1-2-3. 緩徐進行1型糖尿病
緩徐進行(かんじょしんこう)1型糖尿病は、膵臓にあるインスリンを分泌するβ(ベータ)細胞が破壊され、インスリンが出なくなります。そして、慢性高血糖状態となり、糖尿病を発症します。
劇症1型糖尿病や急性発症1型糖尿病との違いは、ケトアシドーシスに陥るケースが少ないことです。ケトアシドーシスとは、糖尿病の急性合併症である「糖尿病昏睡」の一つです。
1-3. 2型糖尿病
2型糖尿病は、インスリンが作用せず、血糖値が慢性的に高くなる糖尿病です。最も発症が多く、糖尿病の90%以上を占めています。多くの場合、初期は無自覚・無症状で進行します。
しかし病状が経過していくと、糖尿病性網膜症や糖尿病性腎症、糖尿病性末梢神経障害といった3大合併症を発症することがあります。また、血管障害である心筋梗塞や脳梗塞を引き起こすことがあります。
1-4. 妊娠糖尿病
妊娠糖尿病は、妊娠中にはじめて発見された糖代謝異常のことです。例えば、妊娠前から糖尿病と診断されている場合や、妊娠中に糖尿病と診断された場合は含めません。
お母さんが高血糖の場合、おなかの中の赤ちゃんも高血糖になります。また、様々な合併症が起こる可能性があります。具体的には、お母さんは、「妊娠高血圧症候群」「羊水量の異常」「肩甲難産」などになる可能性があります。また、赤ちゃんには「流産」「形態異常」「巨大児」「心臓肥大」などのリスクがあります。
妊娠糖尿病の診断方法は、妊娠の早期に随時血糖をはかります。もし数値が高い場合には、ブドウ糖負荷試験をして診断します。例えば75g経口ブドウ糖負荷試験は、75gのブドウ糖液を飲み、その後の血糖値の変動をチェックします。そうすることで、血糖値を正常に保つ能力(耐糖能)を調べることができます。
2. 糖尿病の現状について

2-1. 糖尿病の疑いがある人は日本人の12.1%
厚生労働省の『平成28年国民健康・栄養調査結果の概要』によると、国民の糖尿病に関する状況を以下のように記しています。
■ 「糖尿病が強く疑われる者」の割合は、12.1%であり、男女別にみると男性16.3%、女性9.3%である。「糖尿病の可能性を否定できない者」の割合は12.1%であり、男女別にみると男性12.2%、女性12.1%である。
2-2. 糖尿病に関する推計人数推移
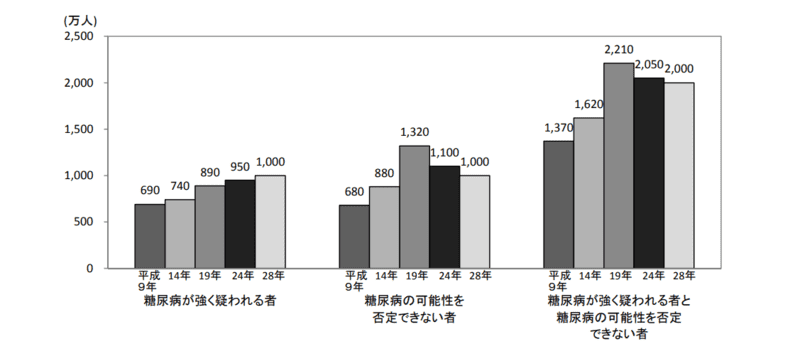
同資料によると、「糖尿病が強く疑われる者」と「糖尿病の可能性を否定できない者」の推計人数は以下のように記されています。
■ 「糖尿病が強く疑われる者」は約1,000万人と推計され、平成9年以降増加している。また、「糖尿病の可能性を否定できない者」も約1,000万人と推計され、平成9年以降増加していたが、平成19年以降減少している。
2-3. 糖尿病の治療に関する状況
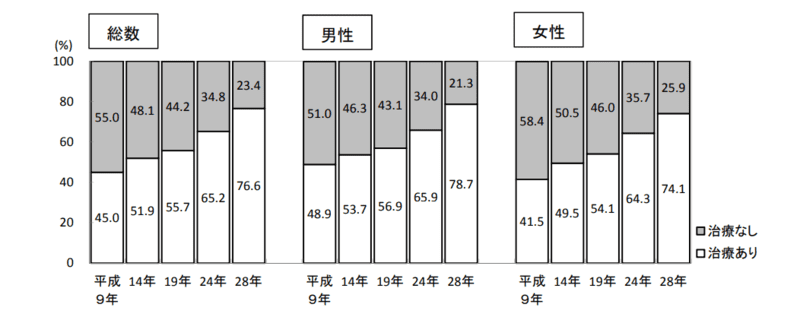
また同資料によると、「糖尿病が強く疑われる者」における治療の状況の年次推移(20歳以上、総数・男女別) は以下のように記されています。
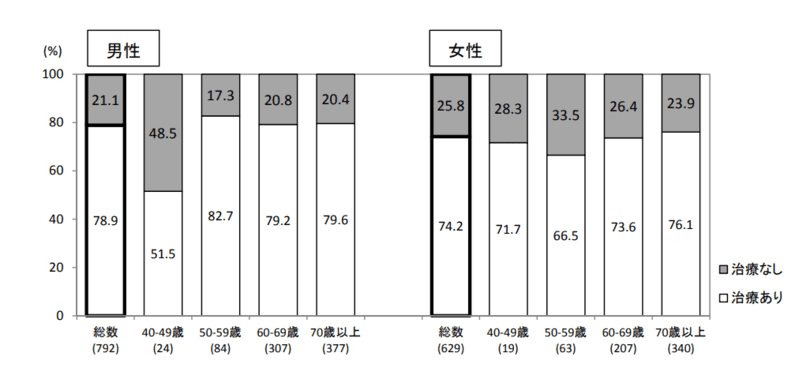
■ 「糖尿病が強く疑われる者」のうち、現在治療を受けている者の割合は76.6%である。男女別にみると男性で78.7%、女性で74.1%であり、男女とも有意に増加している。性・年齢階級別にみると、40歳代男性では治療を受けている割合が他の年代よりも低い。
3. 糖尿病の原因について

3-1. 糖尿病の主な原因
糖尿病の直接的な原因は、血糖値を下げるインスリンの分泌量が減少したり、肝臓や筋肉などがインスリンの働きに鈍感になり、作用が弱くなってしまう(インスリン抵抗性)ことです。
では、なぜこのような現象が起こるのでしょうか。主な原因は、「肥満」「運動不足」「飲酒」「ストレス」です。肥満とは、体脂肪が過剰に蓄積した状態のことです。
例えば、50代の人は20代の人よりも基礎代謝が低下しやすいため、脂肪がつきやすくなります。具体的には、一般男性の標準的な体脂肪は10~19%といわれています。また女性の標準値は、20~29%といわれています。
3-2. インスリン作用不足が起きるメカニズム
3-2-1. 2種類ある脂肪細胞
脂肪は、体温の維持や内臓の位置など、生命維持のための重要な働きを担っています。また「白色脂肪細胞」と「褐色脂肪細胞」の2種類があります。
白色脂肪細胞は、中性脂肪などの脂質や糖をエネルギーとして蓄える機能を持っています。一方褐色脂肪細胞は、脂肪を燃焼し熱を産生する機能を持っています。
3-2-2. 鍵となるアディポネクチンの分泌
アディポネクチンとは、脂肪細胞から分泌される善玉ホルモンの一種です。最近の研究で、このアディポネクチンがインスリンの働きを良くすることが明らかになりました。しかし、食べ過ぎや運動不足で肥満になると、アディポネクチンの分泌は減少します。
その結果、インスリンの働きを悪くする「TNF-α」という悪玉物質が増加し、インスリン抵抗性が生じます。それでも膵臓は血糖値を維持するためにより多くのインスリンを分泌しますが、疲弊し、分泌が悪くなってしまうのです。こうして、血糖値が下がらない状態が続く状況が発生します。
4. 糖尿病の症状について

糖尿病は、常時、高血糖な状態が続きます。それぞれの段階について、解説します。
4-1. 初期の症状
糖尿病は、なるべく早く発見することがとても大切です。その理由は、早く発見して治療することで、合併症を防ぐことができるからです。しかし糖尿病の怖さは、初期症状がほとんどないことです。
検診などの定期検査でチェックすることも重要ですが、以下の症状があらわれたら、医療機関で受診することをおススメします。
4-1-1. よくのどが渇いて尿が多い

糖尿病の大きなシグナルは、すぐにのどが渇き、飲み物をたくさん飲むようになることです。これはインスリンの働きが不足し、体全身に糖分を運ぶことができなくなっている状態です。
インスリン不足の状態になると血糖が上昇し、尿に糖がもれるようになります。その結果、多尿になり、脱水症状の傾向からのどが渇くようになるのです。
4-1-2. 体がだるくなったり、疲れやすい

糖尿病で疲れやすくなる原因は、高血糖と低血糖の2種類があります。例えば高血糖の場合、身体が適切に血糖(グルコース:身体のエネルギー源)を使えない状態になっています。そのため、身体が必要とするエネルギー量を使えないので、疲れやすくなります。
また低血糖の場合、エネルギー不足により、疲れやすくなります。悪化すると、「震え」「しびれ」「意識低下」が起こります。
4-1-3. たくさん食べても体重が減ってしまう

たくさん食べていても、痩せてしまうのも糖尿病の初期症状です。太ると糖尿病になりやすいのは事実ですが、重度の糖尿病になると体重が減ります。この原因は、インスリン不足によるエネルギーを補うために、筋肉や脂肪が消費されてしまうからです。
具体的には、体内の脂肪や筋肉のたんぱく質をエネルギー源として分解してしまいます。そのため、1か月で10㎏以上やせる患者さんもいるほどです。
4-2. 糖尿病による合併症とは
糖尿病の怖さは、知らず知らずのうちに、全身に様々な合併症が起きてくることです。ここでは、糖尿病の三大合併症を中心に解説します。
4-2-1. 糖尿病網膜症

糖尿病網膜症は、糖尿病により目の中の網膜に障害が発生し、視力が低下する病気です。最悪の場合、失明に至ることもあります。中途失明の最も多い原因は、この糖尿病網膜症です。
目の網膜には、毛細血管が張り巡らされています。この網膜の毛細血管が高血糖により損傷して障害されると、視力機能に異常をきたします。危険なのは、自覚症状がないため、失明にいたるリスクがあることです。糖尿病網膜症は症状に応じて、「単純網膜症」「増殖前網膜症」「増殖網膜症」の三つの段階があります。
4-2-2. 糖尿病腎症

糖尿病腎症は、人工透析が必要になる原因のトップです。腎臓が正常に機能する場合、血液を濾過し、不要な老廃物を尿として排泄します。ところが、高血糖で濾過機能を持つ糸球体の毛細血管が損なわれると、血液の濾過に不具合が生じます。
そのまま事態が進行すると、老廃物を尿として排泄する機能が失われます。その結果、血圧を下げる薬物療法やタンパク質摂取量を制限する食事療法が必要になります。またさらに悪化して血液中に不純物が溜まる場合、人工透析が必要になります。
4-2-3. 糖尿病神経障害

糖尿病神経障害は、高血糖による神経細胞の変化や動脈硬化からくる神経細胞への血流不足が原因で発症します。例えば運動神経に障害が起きると、眼球を動かすのが不自由になってものが二重に見えます。また歩きにくくなるといった症状もあらわれます。
日常的に「しびれや痛みを感じる」や、逆に「感覚がなくなる」といったこともあります。例えば、「床に落ちていたガラスを踏んで血だらけになったが、痛みを感じなかったので気づかなかった」ということもあります。
4-2-4. その他の合併症
三大合併症以外にも、糖尿病で併発する合併症には、「動脈硬化症」「感染症」「脂質異常症」「骨粗鬆症」「歯周病」があります。例えば動脈硬化症には、「狭心症」や「心筋梗塞」などの心臓病や、「脳梗塞」や「脳出血」などの脳卒中があります。
また最終的には、足の切断といった日常生活に大きな支障をきたす状態になるリスクもあります。糖尿病により免疫力が落ち、肺炎や尿路感染症が重症化し、命に関わる状態に陥るケースもあります。
5. 糖尿病の検査・診断について

ここでは、糖尿病と診断されるまでの流れや、診断経過、具体的な検査項目などについて解説します。
5-1. 糖尿病を発見する
5-1-1. 健康診断で糖尿病とわかる
健康診断は、糖尿病を発見する一番身近な方法です。また糖尿病の予備群やメタボリックシンドロームも、早期発見し、食事療法や運動療法を行うことで、糖尿病の発症を防止できます。
5-1-2. 献血で糖尿病を発見する
献血では、血糖の指標であるグリコアルブミンを検査します。グリコアルブミンは、グリコ(=ブドウ糖)が付いたアルブミンという意味を持つ言葉です。血糖の管理指標に使われています。
5-1-3. 妊娠時に高血糖が判明した
妊娠すると、胎盤のホルモンの働きでインスリンの働きが抑えられます。また胎盤でインスリンを壊す働きの酵素ができ、通常よりもインスリンが効きにくい状態になり、血糖が上がりやすくなります。そのため、特に妊娠後半は高血糖になる場合があり、一定基準を超えると妊娠糖尿病と診断されます。
5-2. 糖尿病を検査する
5-2-1. 血糖値を調べる方法
血糖値を調べる方法としては、「血液検査(採血)」「簡易血糖自己測定」「尿検査(採尿)」「75グラム経口ブドウ糖負荷試験」「HbA1c(ヘモグロビン・エーワンシー)」などがあります。
血液検査の場合、食後は血糖値が高くなる傾向があります。そのため、10時間以上食事や糖分がある飲み物を取らないように指示されることがあります。また簡易の血液検査は、自宅でもできます。具体的には、手などの皮膚に針を刺し、わずかな血の量から血糖値を調べます。
5-2-2. インスリンの分泌を調べる方法
インスリンの分泌を調べる方法としては、「血液検査(採血)」「Cペプチド」があります。Cペプチドの量を測ると、膵臓からでたインスリンの量を推測することができます。
6. 糖尿病の予防について

6-1. 糖尿病予防の食事とは
ここでは糖尿病になりにくい食事方法を、ご紹介します。
糖尿病になりにくい食事例
① 朝、昼、晩の3食をきちんと摂り、間食はしない
② コーヒーや紅茶は、砂糖なしのものを飲むようにする
③ 職場での昼食は、コンビニのお弁当は避け、なるべくお弁当を持参することでカロリーを抑える
④ 外食するときは、なるべく和風の定食を食べるようにする
⑤ バター、マーガリン、ドレッシング、揚げ物、油炒めなどカロリーの高いものは控える
⑥ 味付けの工夫として、香辛料やハーブ類を活用してバリエーションを増やす
⑦ 野菜や海草、玄米、麦ごはん、キノコ類などを積極に食べて、食物繊維を摂取する
⑧ 揚げ物や炒め物より、ゆでものや蒸しものをよく食べるようにする
⑨ 牛肉や豚肉より、魚や野菜を重視した食生活にする
6-2. 糖尿病予防の運動
糖尿病の予防のための効果的な運動のポイントを、以下に記します。
糖尿病予防の効果的な運動
① 運動はできれば毎日、最低でも週に3~5回する
② 全身を使った有酸素運動を実行する
③ 有酸素運動は1回20分以上で、週3回以上行う
④ 筋肉トレーニングなどの抵抗運動は、週2~3回行う
⑤ 運動にバランス運動を取り入れる
7. 糖尿病の食事について

糖尿病での食事療法の目的は、血糖値を上手くコントロールすることです。その結果、合併症の発症や悪化を防ぐことができます。
7-1. 糖尿病の食事でダメなもの
糖尿病だからといって、食べてはいけないものがあるわけではありません。つまり大切なことは、摂取カロリーに配慮しながら、栄養素をバランス良く食事に取り入れることです。
ただし、糖質が多い食品や甘いものなど、取り過ぎると血糖値が上がりやすい食品には注意です。例えば、「コーラ」「乳酸飲料」「あんパン」「ジャムパン」「饅頭」「羊羹」「うどん」などがあります。
7-2. 糖尿病に良い食べ物&食べ方とは
糖尿病対策として、非常に大事な血糖値コントロールできる食べ物と食べ方のポイントを解説します。
7-2-1. 最初に主食ではなくおかずから食べる
食事の最初はご飯やパン、麺類ではなく、食物繊維の多い「野菜」「きのこ」、たんぱく質源となる「肉」「魚」、「卵」「大豆製品」から食べます。
この効果は、2種類あります。まず食物繊維から食べた場合、糖質の吸収を緩やかにしてくれる効果があります。また肉や魚から食べた場合、たんぱく質や脂質が消化管ホルモン「インクレチン」の分泌を促進します。その結果、インスリンの分泌を準備させ、食後の血糖値の上昇を緩やかにします。
食物繊維には、「糖質や脂質の吸収を緩やかにする」「腸内環境を整える」「空腹感を満たす」という効果があります。
7-2-2. しっかりよく噛み、ゆっくり食べる
食事の仕方として、「しっかりよく噛み、ゆっくり食べる」のがおススメです。そうすることで、血糖値の急激な上昇を防ぎ、満腹感が増して食べ過ぎを防止できます。
例えば「1回の食事時間は15分以上」「一口20回以上噛む」などを励行しましょう。またテレビを見ながらといったながら食はやめ、食事に向き合い、人と会話を楽しみながら食べるのがおススメです。
3-2-3. 食事抜き、夜食はしない
食事を抜くとドカ食いの原因にもなり、血糖値が上がりやすくなります。また夜食は脂質として体に蓄積されやすく、食のリズムの乱れにもつながります。
理想は、規則正しい3回食です。なぜなら、血糖のコントロールが良く、身体への負担が軽くなるからです。また食事は寝る2~3時間前に済ませるのが理想です。
7-3. 糖尿病の食事例
糖尿病の食事のポイントは、「栄養バランス」と「総摂取エネルギー」です。また高血糖の予防としては、炭水化物やたんぱく質、脂質の3大栄養素のバランスが大切です。それらを考慮したレシピ例を、以下にご紹介します。
7-3-1. プルコギ
お肉と野菜をタレに揉み込みます。そしてそれをフライパンで炒めるだけなので、男性でも簡単に調理できます。香りと味付けが食欲をそそるので、ご飯がすすみます。
7-3-2. トマト入り豚の生姜焼き
豚肉は良質なたんぱく源で、しかもビタミンB1が豊富に含まれています。ビタミンB1は、糖質を燃やしてエネルギーに変えるためには欠かせないビタミンです。糖質を取りすぎると、ビタミンB1が不足しがちになります。
7-3-3. 海老とブロッコリーのにんにくバター炒め
ブロッコリーには、ビタミンAとビタミンC、ビタミンEが含まれています。これらは、抗酸化栄養素としてビタミンエース(ACE)と呼ばれています。またカリウムやカルシウムも含まれています。芯の部分もしっかり食べて、ビタミンをバランス良く摂取しましょう。
7-3-4. ひじきとわかめのナムル風
ひじきやわかめといった海藻類は、血糖の上昇を抑える水溶性植物繊維が豊富に含まれています。またひじきは、鉄分も多く含まれています。韓国料理のナムル風にすると、生姜の爽やかさとごま油の香ばしさが食欲をそそります。
8. 糖尿病は治る?
8-1. 糖尿病は治せるもの?
「糖尿病をなんとか自力で治したい」と考える方は多いです。しかし残念ながら、糖尿病を自力で治す方法はありません。
ただ日々の生活の血糖値を上手にコントロールすることで、糖尿病の悪化や合併症(血管系の病気)を防ぐことは可能性です。逆に「多少数値が悪くても自分は大丈夫だ」と思っている人こそ、「糖尿病の悪化」「心筋梗塞」「足の切断」「失明」「人工透析」になる方が多くいます。
何より大事なのは、正しく糖尿病を理解し、自分自身に合った食事・運動の改善に取り組むことで、良い数値を維持することです。
8-2. 治療の中断が一番の大敵
「継続は力なり」は、糖尿病治療にもいえます。まさに糖尿病治療の一番の大敵は、「途中で治療を止めること」です。糖尿病の怖さは、進行していても自覚症状がないことです。
しかもそのまま放置しておくと、次第に合併症が出てきます。糖尿病と言われたらまず早く診察を受けましょう。そして症状がまだ軽いうちに治療を始め、定期的に検査をすることがとても重要です。
また自分のかかりつけ医を持つことも、糖尿病の効果的な対策になります。『かかりつけ医とは?個人が相談できる重要な役割を解説!』で詳しく解説していますので、参考にして下さい。
9. まとめ
1型糖尿病と2型糖尿病の患者数は、世界で3億7,100万人と推定されています。そのうち約90%は、2型糖尿病が占めています。
日本においては、1型および2型糖尿病の患者数は、約2,210万人と推定されています。
それほど身近な病気にも関わらず、そのまま放置すると「失明」や「足の切断」、「人工透析」になる可能性があります。
特に糖尿病は、「過食」「多量の飲酒」「運動不足」「喫煙」「ストレス」といった、生活習慣が原因のケースが多いのが実態です。
そのため健康診断等で早期に発見し、治療を中断することなく、改善していくことがとても大切です。








